❗Что такое гепатит С?
Гепатит – воспаление печени, крупного органа, находящегося в правом подреберье. Есть много факторов, которые могут вызвать гепатит, например, употребление алкоголя, прием некоторых лекарственных препаратов или инфицирование некоторыми вирусами.
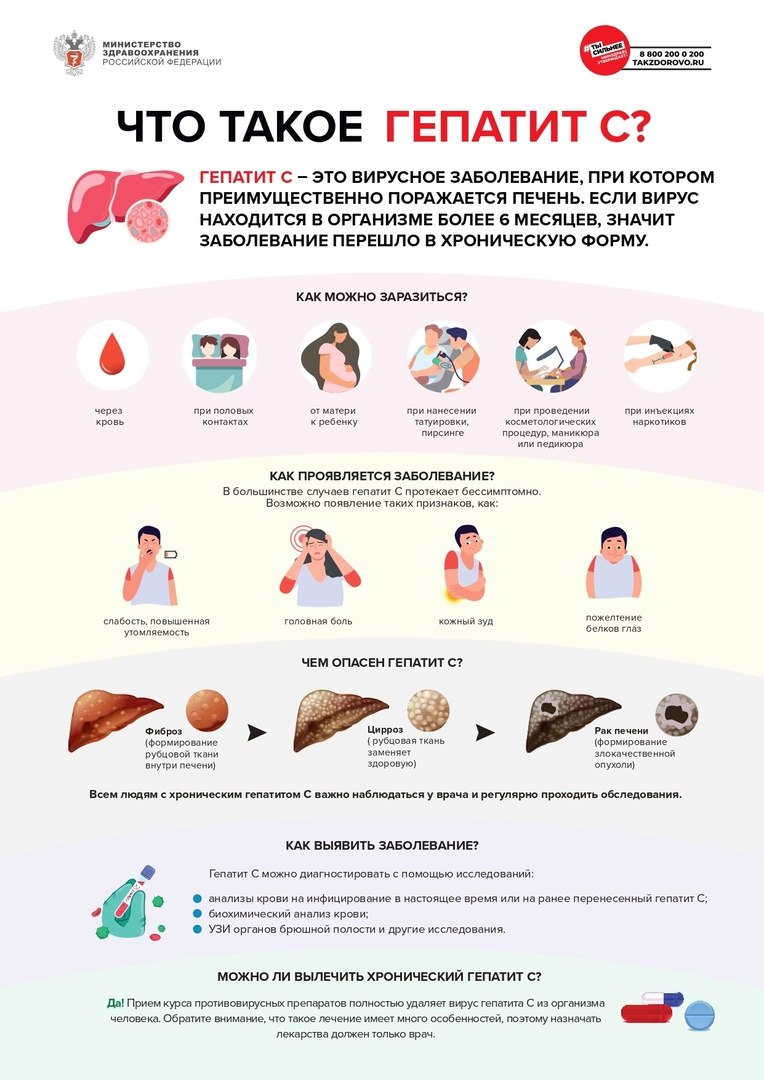
Гепатит С – это заболевание, которое вызывается вирусом гепатита С. При этом заболевании поражается преимущественно печень, однако могут повреждаться и другие важные органы, например, почки или щитовидная железа. Если после инфицирования вирусом гепатита С организм человека не смог самостоятельно или в ходе лечения с ним справиться, и вирус продолжает размножаться более 6 месяцев, значит заболевание перешло в хроническую форму.
Хронический гепатит С возникает достаточно часто, в среднем у 3 из 4 человек, инфицированных гепатитом С. У каждого четвертого заболевание проходит самостоятельно и зачастую человек узнает об этом случайно спустя много лет.
❗Что важно знать о вирусе гепатита С?
Вирус – это мельчайшая частица, увидеть которую можно только с помощью электронного микроскопа. Вирусы могут размножаться только в живых клетках. Вне живого организма вирусы как правило быстро погибают.
Вирус гепатита С представляет собой участок генетического материала (рибонуклеиновую кислоту, или РНК), окруженный белковой оболочкой и дополнительной внешней оболочкой. В результате размножения вируса в клетках печени человека (гепатоцитах) нарушается их функция
и они могут погибнуть, а вышедшие из них вирусы продолжают поражать все новые и новые клетки.
Вирус принято обозначать латинскими буквами HСV, что означает Hepatitis С Virus – вирус гепатита С.
❗Как можно заразиться вирусом гепатита С?
Вирус гепатита С находится в большом количестве в крови и других биологических жидкостях инфицированного человека. Заражение чаще всего происходит, когда кровь инфицированного человека попадает в кровь или на поврежденную кожу (слизистые оболочки) другого человека.
Наиболее высокий риск инфицирования вирусом гепатита С у людей, употребляющих инъекционные наркотики. Инфицирование возможно при проведении медицинских манипуляций, нанесении татуировок, пирсинге, проведении косметологических процедур, маникюра или
педикюра, если при этом используются нестерильные иглы или другие инструменты.
В домашних условиях заразиться можно при совместном использовании с другими членами семьи общих бритв (с лезвиями), маникюрных (педикюрных) принадлежностей. Частицы крови могут оставаться на поверхности инструментов, и в случае микротравм вирус может попасть в ранку и вызвать заболевание. Вирус гепатита С редко, но может передаваться половым путем и от инфицированной матери
ребенку во время беременности или родов.
❗Что делать для профилактики заражения и как не заразить других?
1) За проведением косметологических процедур, в том числе нанесением татуировок, пирсинга обращаться в организации, имеющие необходимые разрешения на оказание соответствующих услуг, специалисты которых прошли обучение безопасным правилам работы
и используют стерильные инструменты (одноразовые или многоразовые).
2) В домашних условиях пользоваться только собственными бритвами, маникюрными (педикюрными) принадлежностями, зубными щетками, полотенцами и другими средствами гигиены и не допускать их использования другими членами семьи.
3) Для профилактики полового пути передачи использовать барьерные средства защиты (презервативы).
4) Перед планированием беременности семейной паре рекомендуется пройти обследование в том числе на вирус гепатита С.
❗Как проявляется заболевание?
В большинстве случаев гепатит С протекает скрыто. Инфицированный человек чувствует себя на протяжении длительного времени хорошо и как правило не может назвать период, когда его самочувствие ухудшалось (что могло бы свидетельствовать о начале заболевания). На ранних стадиях заболевания у некоторых людей отмечаются неспецифические симптомы (слабость, повышенная утомляемость, головные боли), в крайне редких случаях может возникнуть, потемнение цвета мочи, обесцвечивание кала, пожелтение склер («белков глаз»), пожелтение кожи и кожный зуд.
Если хронический гепатит С остается не выявленным на протяжении многих лет, и заболевание доходит до стадии цирроза печени, то возникают более серьезные симптомы, связанные с нарушением функций печени: снижение массы тела, накопление свободной жидкости в брюшной полости (асцит), кровотечение из вен пищевода, нарушения функции мозга (энцефалопатия).
❗Чем опасен гепатит С?
При длительном течении заболевания (не протяжении многих лет) у инфицированного человека происходит замещение нормальной ткани печени соединительной тканью (фиброз печени). Это своего рода рубцовые изменения в результате хронического воспаления. Конечной
стадией фиброза является цирроз печени, при котором нарушается структура ткани печени, а при тяжелом (декомпенсированном) циррозе страдает уже функция органа. У некоторых пациентов на фоне цирроза печени может возникнуть злокачественное новообразование (гепатоцеллюлярная карцинома), поэтому всем людям с хроническим гепатитом С важно наблюдаться у врача и регулярно проходить необходимые обследования.
У некоторых пациентов возникают внепеченочные проявления хронического гепатита С в виде заболеваний почек, кожи, щитовидной железы, нарушений в системе крови.
❗Как выявить заболевание?
Гепатит С можно выявить только с помощью комплекса специальных исследований, которые условно можно разделить на 3 группы:
1) анализы крови, которые указывают на инфицирование вирусом в настоящее время или на ранее перенесенный гепатит С;
2) анализы крови, которые отражают воспаление печени, а также функцию печени;
3) исследования, которые помогают оценить размеры печени, состояние ее ткани и других органов брюшной полости (УЗИ и другие инструментальные исследования).
Основное значение принадлежит первой группе. Это в первую очередь тесты на антитела, которые вырабатываются в организме в ответ на появление вируса. Для обозначения антител чаще используется приставка anti-. Полностью это выглядит так: anti-HCV. Антитела бывают двух классов – IgG и IgM (Ig – immunoglobulin – иммуноглобулин – это латинское название антител).
Основным классом антител являются аnti-HCV IgG, которые вырабатываются как при остром, так и при хроническом гепатите С. Анализ на аnti-HCV IgG (иногда указывают только аnti-HCV) проводится всем пациентам, когда хотят проверить, есть ли у них гепатит С. Эти антитела также встречаются у тех, кто ранее переболел гепатитом С и выздоровел самостоятельно или у тех, кто вылечился в результате приема специальных противовирусных препаратов.
Поэтому, если у человека положительный результат анализа на аnti-HCV, то этого недостаточно, чтобы установить диагноз гепатита С. Необходимо комплексное обследование, которое должно обязательно включать анализ крови на РНК вируса гепатита С или core-антиген вируса гепатита С. Существуют качественный и количественный анализы на РНК вируса гепатита С. Положительный качественный
анализ указывает на наличие вируса в организме человека и используется для подтверждения заболевания. Количественный анализ позволяет определить концентрации вируса в крови
и проводится некоторым пациентам перед назначением противовирусной терапии.
❗Что делать при подозрении на заражение вирусом гепатита С или выявлении антител к вирусу?
Если есть обоснованные подозрения на заражение вирусом гепатита С, а также, если в результате лабораторного исследования обнаружены антитела к вирусу гепатита С или РНК вируса гепатита С, необходимо сразу обратиться в медицинскую организацию. Врач примет решение о необходимости дальнейшего обследования и лечения.
❗Можно ли вылечить хронический гепатит С?
Гепатит С уже многие годы является излечимым заболеванием! Прием курса специальных противовирусных препаратов приводит к полному удалению (элиминации) вируса из организма человека и выздоровлению от гепатита С. Большинству пациентов в нестоящее время может быть назначен прием таблетированных препаратов в течение 2-3 месяцев. Но важно помнить, что лечение гепатита С имеет много особенностей, поэтому назначать препараты должен только врач. Человек, который вылечился от гепатита С, больше не может заразить других людей.
❗Что ещё важно знать, если человек инфицирован вирусом гепатита С?
✅ Вирус гепатита С не передается при рукопожатиях, объятиях, совместном использовании посуды и столовых приборов, общего постельного белья, поцелуях (при отсутствии повреждений кожи и слизистых оболочек).
✅ Если у кого-либо из членов семьи и/или совместно проживающих людей обнаружены антитела к вирусу гепатита С (аnti-HCV) или РНК вируса гепатита С, всем остальным людям, у которых был риск инфицирования, необходимо сдать анализ крови на антитела к вирусу
(anti-HCV) и РНК вируса гепатита С непосредственно после обнаружения инфицирования и далее однократно через 30 календарных дней, в дальнейшем – не реже 1 раза в год или через 6 месяцев после разобщения или выздоровления больного вирусным гепатитом С.
✅ Анализ крови на РНК вируса гепатита С необходимо проводить всем детям в возрасте 4-6 месяцев, рожденным от инфицированных вирусом гепатита С матерей.
✅ При условии стабильных моногамных отношений в семье риск заражения вирусом гепатита С невысок. Но для полного исключения инфицирования рекомендуется использование презервативов.
✅ Передача вируса гепатита С от матери к ребенку возможна, но происходит нечасто. Вирус гепатита С не влияет на развитие плода. Инфицирование вирусом гепатита С не влияет на способ родоразрешения (возможны как естественные, так и искусственные роды). Кормление грудью при гепатите С разрешается.
✅ Необходимо сообщать об инфицировании вирусом гепатита С всем врачам, к которым обращаетесь для обследования и лечения.
✅ Всем, инфицированным вирусом гепатита С людям, необходимо полностью исключить алкоголь, так как его употребление способствует более быстрому повреждению печени.
✅ При хроническом гепатите С и нормальной функции печени особых рекомендаций по питанию нет. Специальная диета необходима только на поздней стадии гепатита С, при выявлении цирроза печени.
✅ Ограничений по занятию спортом при гепатите С нет, но важно помнить, что при контактных видах спорта, связанных с получением травм (бокс, борьба и другие), возможно попадание крови на слизистые оболочки или поверженную кожу другого человека, что может привести к заражению.
Гепатит – воспаление печени, крупного органа, находящегося в правом подреберье. Есть много факторов, которые могут вызвать гепатит, например, употребление алкоголя, прием некоторых лекарственных препаратов или инфицирование некоторыми вирусами.
Гепатит С – это заболевание, которое вызывается вирусом гепатита С. При этом заболевании поражается преимущественно печень, однако могут повреждаться и другие важные органы, например, почки или щитовидная железа. Если после инфицирования вирусом гепатита С организм человека не смог самостоятельно или в ходе лечения с ним справиться, и вирус продолжает размножаться более 6 месяцев, значит заболевание перешло в хроническую форму.
Хронический гепатит С возникает достаточно часто, в среднем у 3 из 4 человек, инфицированных гепатитом С. У каждого четвертого заболевание проходит самостоятельно и зачастую человек узнает об этом случайно спустя много лет.
❗Что важно знать о вирусе гепатита С?
Вирус – это мельчайшая частица, увидеть которую можно только с помощью электронного микроскопа. Вирусы могут размножаться только в живых клетках. Вне живого организма вирусы как правило быстро погибают.
Вирус гепатита С представляет собой участок генетического материала (рибонуклеиновую кислоту, или РНК), окруженный белковой оболочкой и дополнительной внешней оболочкой. В результате размножения вируса в клетках печени человека (гепатоцитах) нарушается их функция
и они могут погибнуть, а вышедшие из них вирусы продолжают поражать все новые и новые клетки.
Вирус принято обозначать латинскими буквами HСV, что означает Hepatitis С Virus – вирус гепатита С.
❗Как можно заразиться вирусом гепатита С?
Вирус гепатита С находится в большом количестве в крови и других биологических жидкостях инфицированного человека. Заражение чаще всего происходит, когда кровь инфицированного человека попадает в кровь или на поврежденную кожу (слизистые оболочки) другого человека.
Наиболее высокий риск инфицирования вирусом гепатита С у людей, употребляющих инъекционные наркотики. Инфицирование возможно при проведении медицинских манипуляций, нанесении татуировок, пирсинге, проведении косметологических процедур, маникюра или
педикюра, если при этом используются нестерильные иглы или другие инструменты.
В домашних условиях заразиться можно при совместном использовании с другими членами семьи общих бритв (с лезвиями), маникюрных (педикюрных) принадлежностей. Частицы крови могут оставаться на поверхности инструментов, и в случае микротравм вирус может попасть в ранку и вызвать заболевание. Вирус гепатита С редко, но может передаваться половым путем и от инфицированной матери
ребенку во время беременности или родов.
❗Что делать для профилактики заражения и как не заразить других?
1) За проведением косметологических процедур, в том числе нанесением татуировок, пирсинга обращаться в организации, имеющие необходимые разрешения на оказание соответствующих услуг, специалисты которых прошли обучение безопасным правилам работы
и используют стерильные инструменты (одноразовые или многоразовые).
2) В домашних условиях пользоваться только собственными бритвами, маникюрными (педикюрными) принадлежностями, зубными щетками, полотенцами и другими средствами гигиены и не допускать их использования другими членами семьи.
3) Для профилактики полового пути передачи использовать барьерные средства защиты (презервативы).
4) Перед планированием беременности семейной паре рекомендуется пройти обследование в том числе на вирус гепатита С.
❗Как проявляется заболевание?
В большинстве случаев гепатит С протекает скрыто. Инфицированный человек чувствует себя на протяжении длительного времени хорошо и как правило не может назвать период, когда его самочувствие ухудшалось (что могло бы свидетельствовать о начале заболевания). На ранних стадиях заболевания у некоторых людей отмечаются неспецифические симптомы (слабость, повышенная утомляемость, головные боли), в крайне редких случаях может возникнуть, потемнение цвета мочи, обесцвечивание кала, пожелтение склер («белков глаз»), пожелтение кожи и кожный зуд.
Если хронический гепатит С остается не выявленным на протяжении многих лет, и заболевание доходит до стадии цирроза печени, то возникают более серьезные симптомы, связанные с нарушением функций печени: снижение массы тела, накопление свободной жидкости в брюшной полости (асцит), кровотечение из вен пищевода, нарушения функции мозга (энцефалопатия).
❗Чем опасен гепатит С?
При длительном течении заболевания (не протяжении многих лет) у инфицированного человека происходит замещение нормальной ткани печени соединительной тканью (фиброз печени). Это своего рода рубцовые изменения в результате хронического воспаления. Конечной
стадией фиброза является цирроз печени, при котором нарушается структура ткани печени, а при тяжелом (декомпенсированном) циррозе страдает уже функция органа. У некоторых пациентов на фоне цирроза печени может возникнуть злокачественное новообразование (гепатоцеллюлярная карцинома), поэтому всем людям с хроническим гепатитом С важно наблюдаться у врача и регулярно проходить необходимые обследования.
У некоторых пациентов возникают внепеченочные проявления хронического гепатита С в виде заболеваний почек, кожи, щитовидной железы, нарушений в системе крови.
❗Как выявить заболевание?
Гепатит С можно выявить только с помощью комплекса специальных исследований, которые условно можно разделить на 3 группы:
1) анализы крови, которые указывают на инфицирование вирусом в настоящее время или на ранее перенесенный гепатит С;
2) анализы крови, которые отражают воспаление печени, а также функцию печени;
3) исследования, которые помогают оценить размеры печени, состояние ее ткани и других органов брюшной полости (УЗИ и другие инструментальные исследования).
Основное значение принадлежит первой группе. Это в первую очередь тесты на антитела, которые вырабатываются в организме в ответ на появление вируса. Для обозначения антител чаще используется приставка anti-. Полностью это выглядит так: anti-HCV. Антитела бывают двух классов – IgG и IgM (Ig – immunoglobulin – иммуноглобулин – это латинское название антител).
Основным классом антител являются аnti-HCV IgG, которые вырабатываются как при остром, так и при хроническом гепатите С. Анализ на аnti-HCV IgG (иногда указывают только аnti-HCV) проводится всем пациентам, когда хотят проверить, есть ли у них гепатит С. Эти антитела также встречаются у тех, кто ранее переболел гепатитом С и выздоровел самостоятельно или у тех, кто вылечился в результате приема специальных противовирусных препаратов.
Поэтому, если у человека положительный результат анализа на аnti-HCV, то этого недостаточно, чтобы установить диагноз гепатита С. Необходимо комплексное обследование, которое должно обязательно включать анализ крови на РНК вируса гепатита С или core-антиген вируса гепатита С. Существуют качественный и количественный анализы на РНК вируса гепатита С. Положительный качественный
анализ указывает на наличие вируса в организме человека и используется для подтверждения заболевания. Количественный анализ позволяет определить концентрации вируса в крови
и проводится некоторым пациентам перед назначением противовирусной терапии.
❗Что делать при подозрении на заражение вирусом гепатита С или выявлении антител к вирусу?
Если есть обоснованные подозрения на заражение вирусом гепатита С, а также, если в результате лабораторного исследования обнаружены антитела к вирусу гепатита С или РНК вируса гепатита С, необходимо сразу обратиться в медицинскую организацию. Врач примет решение о необходимости дальнейшего обследования и лечения.
❗Можно ли вылечить хронический гепатит С?
Гепатит С уже многие годы является излечимым заболеванием! Прием курса специальных противовирусных препаратов приводит к полному удалению (элиминации) вируса из организма человека и выздоровлению от гепатита С. Большинству пациентов в нестоящее время может быть назначен прием таблетированных препаратов в течение 2-3 месяцев. Но важно помнить, что лечение гепатита С имеет много особенностей, поэтому назначать препараты должен только врач. Человек, который вылечился от гепатита С, больше не может заразить других людей.
❗Что ещё важно знать, если человек инфицирован вирусом гепатита С?
✅ Вирус гепатита С не передается при рукопожатиях, объятиях, совместном использовании посуды и столовых приборов, общего постельного белья, поцелуях (при отсутствии повреждений кожи и слизистых оболочек).
✅ Если у кого-либо из членов семьи и/или совместно проживающих людей обнаружены антитела к вирусу гепатита С (аnti-HCV) или РНК вируса гепатита С, всем остальным людям, у которых был риск инфицирования, необходимо сдать анализ крови на антитела к вирусу
(anti-HCV) и РНК вируса гепатита С непосредственно после обнаружения инфицирования и далее однократно через 30 календарных дней, в дальнейшем – не реже 1 раза в год или через 6 месяцев после разобщения или выздоровления больного вирусным гепатитом С.
✅ Анализ крови на РНК вируса гепатита С необходимо проводить всем детям в возрасте 4-6 месяцев, рожденным от инфицированных вирусом гепатита С матерей.
✅ При условии стабильных моногамных отношений в семье риск заражения вирусом гепатита С невысок. Но для полного исключения инфицирования рекомендуется использование презервативов.
✅ Передача вируса гепатита С от матери к ребенку возможна, но происходит нечасто. Вирус гепатита С не влияет на развитие плода. Инфицирование вирусом гепатита С не влияет на способ родоразрешения (возможны как естественные, так и искусственные роды). Кормление грудью при гепатите С разрешается.
✅ Необходимо сообщать об инфицировании вирусом гепатита С всем врачам, к которым обращаетесь для обследования и лечения.
✅ Всем, инфицированным вирусом гепатита С людям, необходимо полностью исключить алкоголь, так как его употребление способствует более быстрому повреждению печени.
✅ При хроническом гепатите С и нормальной функции печени особых рекомендаций по питанию нет. Специальная диета необходима только на поздней стадии гепатита С, при выявлении цирроза печени.
✅ Ограничений по занятию спортом при гепатите С нет, но важно помнить, что при контактных видах спорта, связанных с получением травм (бокс, борьба и другие), возможно попадание крови на слизистые оболочки или поверженную кожу другого человека, что может привести к заражению.
Источник: https://vk.com/wall-162718375_988
Пост №3376, опубликован 14 апр 2023